
¿Qué es el apéndice?
El apéndice es un saliente a manera de un dedo de guante que se origina (ostium) en el lado detrás y por dentro del ciego (inicio del colon). Sus extremos se denominan base y vértice. Tiene una longitud promedio de 8 cm (5 – 35 cm) con un diámetro de 5 – 10 mm. El mesoapéndice es un pliegue triangular de peritoneo que une el apéndice a la capa izquierda del mesenterio del íleon terminal; contiene los vasos apendiculares y sus ramas.
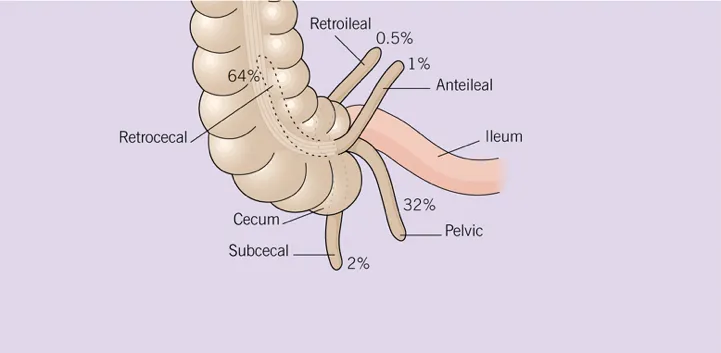
La localización del vértice apendicular es variable: (a) Retrocecal (64%); (b) Pélvica (32%): (c) Subcecal (2%); (d) Anteileal (1%); y (e) Retroileal (0.5%):
La función del apéndice es enigmática. Algunos investigadores han especulado: (a) Sitio de diferenciación de linfocitos B; y (b) Rol importante en la respuesta inmune de la mucosa ante las bacterias entéricas. Hay quienes sostienen que es un reservorio de bacterias útiles para repoblar la flora intestinal normal afectada como consecuencia de procesos diarreicos.
Cirugía del apéndice: apendicectomía
La cirugía del apéndice consiste en su extirpación (apendicectomía). Puede abordarse (a través de la pared abdominal) de dos maneras: abierta o laparoscópica.


Apendicitis aguda
Es la inflamación aguda (ocurre en horas o pocos días) del apéndice cecal. Es la causa más común de emergencia abdominal aguda quirúrgica (dolor abdominal de corta duración que requiere una cirugía). Aunque puede presentarse a cualquier edad, es más común en los adolescentes y adultos jóvenes con una incidencia pico en la segunda y tercera décadas de la vida. El riesgo de apendicitis de por vida es 6 – 7%.
¿Por qué se inflama el apéndice?
La apendicitis aguda generalmente es debida a obstrucción dentro del apéndice (tapón) causada por crecimiento de los ganglios linfáticos de la misma apéndice (más común en niños), un fecalito (pedacito de materia fecal) (más común en adultos), un tumor (más común en ancianos), y, más raro, por parásitos o cuerpo extraño (algo que se ingirió con las comidas como un palillo de dientes).
¿Cuáles son los cambios que ocurren en el apéndice a medida que progresa la inflamación?
Por la obstrucción, el moco se acumula y las bacterias aumentan originando una infección que se propaga a través de las paredes del apéndice (apendicitis) pudiendo perforarla y hacer que la infección se propague a la cavidad abdominal. Durante este proceso, el apéndice va sufriendo cambios progresivos:
1 Enrojecimiento y engrosamiento

2 Supuración (pus)

3 Gangrena (muerte del tejido)

4 Perforación (orificio)

Por lo general, la mayoría de los pacientes presentan inflamación y quizás gangrena, pero no perforación, a las 24 horas del inicio de los síntomas. La perforación suele ocurrir después de este período de tiempo, y la mayoría de los que se presentan con ella dan una historia de una sintomatología con una duración mayor de 48 horas.
¿Qué pasa si el apéndice cecal se perfora (apendicitis perforada)?
Al perforarse, el contenido del apéndice cecal cae a la cavidad intra-abdominal provocando que los mecanismos de defensa de la persona intervengan con la intención de contenerla infección (respuesta del cuerpo humano ante la presencia microorganismos dañinos como las bacterias). Esto puede resultar en varios tipos de procesos infecciosos:
1 Plastrón

2 Absceso

3 Peritonitis

Si no se trata oportuna y debidamente, estos cambios pueden progresar de diversas maneras: (a) Sanar mediante fibrosis (el apéndice se vuelve un cordón fibroso); (b) Fístula crónica a la piel u otras vísceras (el apéndice se comunica con la piel o con otras vísceras como el colon); (c) Formación de abscesos en otros espacios distantes al apéndice: pélvico (alrededor del útero o la vejiga), subfrénico (debajo del diafragma, etc.); (d) Peritonitis (la infección se disemina por toda la cavidad peritoneal -parte de la cavidad abdominal donde se encuentran las vísceras como el estómago, intestino y colon); (e) Pileflebitis – abscesos hepáticos (la infección invade la vena porta y llega al hígado produciendo abscesos dentro de él); o (f) Masa inflamatoria crónica (pelota que dura meses): palpable en el cuadrante inferior derecho.
¿Qué siente la persona cuando tiene una apendicitis aguda?
Más de la mitad de las personas inician con un dolor mal localizado en el área periumbilical (alrededor del ombligo) o epigastrio (boca del estómago); al cabo de 4 a 6 horas, el dolor migra hacia el cuadrante inferior derecho (a la derecha y por debajo del ombligo). Característicamente, el dolor es seguido de náuseas y vómitos. La anorexia (falta de apetito) puede estar presente o no, pero la presencia de apetito continuo es inusual y sugiere otro diagnóstico:

Sin embargo, un poco menos de la mitad de las personas presentan síntomas (lo que siente el paciente) atípicos (diferentes a lo usual). Eso depende de la posición del vértice (punta) del apéndice que varía de persona a persona y que, cuando se inflama, afecta los órganos adonde se pega:
- Dolor flanco derecho y molestias al orinar
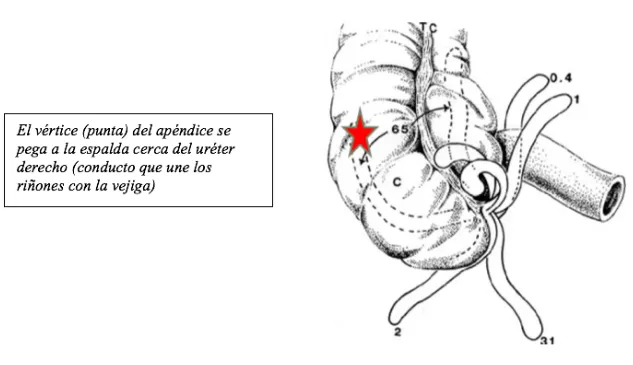
- Diarreas, pujos, orinar muchas veces, dolor bajo vientre

- Dolor debajo lado derecho costillas

Cuando el médico examina al paciente, podrá detectar (signos):
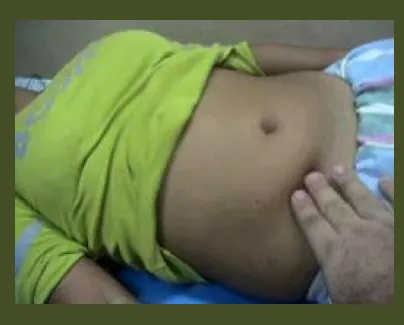
Sensibilidad (en cuadrante inferior derecho)
– Es dolor a la palpación o percusión. Máxima intensidad en el punto de McBurney (unión 1/3 externo con los 2/3 internos de una línea que une la espina ilíaca anterosuperior con la cicatriz umbilical). Presentan inicialmente defensa (contractura muscular) voluntaria y luego involuntaria en esta zona.

Rebote
– Es dolor a la descompresión súbita del área luego de una palpación profunda. Puede ser provocado indirectamente al toser (signo de Dunphy), movilizarse, percutir sobre el talón (en infantes) o al brincar.

Signo de Rovsing
– Es dolor en el cuadrante inferior derecho con la palpación del cuadrante inferior izquierdo.
Signo del psoas
– Es dolor en el cuadrante inferior derecho con la extensión pasiva de la cadera derecha o la extensión activa contra la resistencia del examinador. Indica apendicitis retrocecal: el apéndice está en contacto con el m. psoas derecho.
Signo del obturador
– Es dolor en el cuadrante inferior derecho mediante flexión de la cadera y la rodilla derechas seguido de rotación interna de la cadera derecha. Es indicativa de apendicitis pélvica: contacto con el m. obturador interno derecho.
Otros
– El examen físico debe incluir tacto rectal y vaginal. Los signos se evocan cuando el proceso inflamatorio alcanza el peritoneo parietal y dependen de la localización del apéndice. Las retrocecales no producen sensibilidad porque no afectan el peritoneo parietal; más bien el dolor es sordo y la sensbilidad puede ser provocada con examen rectal o pélvico.
¿Ayudan las pruebas de laboratorio?
No hay prueba de laboratorio específica para apendicitis. Las dos principales pruebas son hemograma y análisis de orina. En el hemograma, la mayoría de los pacientes presentan aumento ligero de los glóbulos blancos en sangre (leucocitosis ligera: alrededor de15,000/mm3), con predominio de los neutrófilos y la aparición de bandas. Hasta un 30% presentan conteo normal de glóbulos blancos pero con un diferencial anormal mostrando bandas. Solo un 4% está completamente normal.
El análisis de orina puede mostrar algunas células rojas y blancas si el apéndice está en contacto con la vejiga o el uréter. Los caribeños deben ser evaluados por falcemia y en las mujeres en edad reproductiva hay que descartar embarazo, aunque ambas condiciones pueden coexistir con apendicitis.
La hiperbilirrubinemia (bilirrubina alta, por encima de 1.0 mg/dL) puede indicar perforación apendicular. La proteína C-reactiva elevada, particularmente si hay leucocitosis, aumenta la probabilidad diagnóstica de apendicitis.
¿Cómo se hace el diagnóstico de apendicitis aguda?
El diagnóstico de apendicitis se fundamenta en los hallazgos clínicos y de laboratorio. Ningún síntoma, signo o prueba de laboratorio por sí solo es confiable para diagnosticar o descartar apendicitis. En consecuencia, el clínico debe utilizar todos los datos obtenidos en la historia clínica y en el examen físico para considerar la posibilidad de una apendicitis. El síntoma más útil es dolor en el cuadrante inferior derecho (su ausencia hace poco probable el diagnóstico de apendicitis), la presencia de los signos físicos mencionados aumenta ligeramente la probabilidad diagnóstica y el conteo de glóbulos blancos tiene poco valor predictivo.
Un médico con experiencia suele hacer correctamente el diagnóstico en la mayoría de las veces utilizando la información obtenida de la historia, el examen físico y el laboratorio. En estas circunstancias, si el diagnóstico es extremadamente probable debe procederse con la cirugía; por el contrario, si es dudoso, se recurre a la observación o a estudios por imagen.
Imagen
- La radiografía simple de abdomen es de poco valor porque es normal en muchos casos de apendicitis, mientras que cuando aparece algún hallazgo es compatible con otros dignósticos.
- La ultrasonografía puede detectarla pero depende del operador y de la calidad del ultrasonógrafo, por lo que si el resultado es negativo no descarta apendicitis aguda.
- El mejor estudio es la tomografía computarizada (TC), ya disponible en muchos centros hospitalarios, puede hacerse con contrastes intravenoso y oral, con contraste rectal o sin contrastes; se descarta apendicitis aguda si el apéndice presenta paredes finas y aire o contraste en su interior, pero no se descarta si el apéndice no se visualiza.
- La TC no se recomienda en embarazadas (por el riesgo de malformaciones congénitas en el feto) o en niños (por el riesgo de cáncer a largo plazo: cuando sean adultos); si es muy necesario un estudio por imagen, se indica una resonancia magnética, limitado por su disponibilidad (equipo y radiólogo entrenado).
¿El diagnóstico de apendicitis aguda puede confundirse con otras enfermedades?
Sí. El médico debe considerar otros diagnósticos diferentes (diagnóstico diferencial) al de apendicitis aguda cuando una persona acude con dolor abdominal u otras molestias en el abdomen:

¿Todas las personas tienen las mismas molestias cuando les da apendicitis?
No. Las manifestaciones clínicas (síntomas -lo que siente el paciente- y signos -lo que encuentra el médico durante el examen físico al paciente) son muy variadas y particulares según la edad de la persona o algunas condiciones como el embarazo. Vamos a repasarlas:
Niños
Es la causa más común de emergencia abdominal quirúrgica en niños mayores de 1 año.
El diagnóstico de apendicitis aguda en niños es difícil por varias razones: (a) Incapacidad para dar una buena historia; (b) Apendicitis es infrecuente (2 casos por 10,000 entre 0 – 4 años de edad); y (c) El dolor abdominal agudo inespecífico es muy común en este grupo de edad. En consecuencia, el niño suele presentarse con perforación.
La distensión abdominal es el signo más consistente en neonatos (hasta 30 días de edad). En niños menores de 2 años, predominan fiebre y sensibilidad abdominal difusa (por perforación); se ha implicado, además, el pobre desarrollo del epiplón mayor. En los preescolares (2 – 5 años de edad) es más común fiebre y sensibilidad en cuadrante inferior derecho. En los escolares (6 – 12 años de edad) es muy común fiebre y sensibilidad en cuadrante inferior derecho; la presencia de defensa involuntaria y rebote es más común cuando ha ocurrido perforación.
Cuando el diagnóstico es dudoso pero sugestivo, se procede con estudios por imágenes. El mejor es la TC pero la exposición a radiación ionizante es de alto riesgo para el desarrollo subsecuente de cáncer. El estudio inicial es US, excepto en niños obesos; se recomienda que los departamentos de emergencia cuenten con imagenólogos bien entrenados en esta técnica para mejorar los resultados y así limitar la utilización de la TC. Ésta estaría indicada: (a) Sospecha de perforación; (b) Absceso intraabdominal; o (c) Hallazgos US inespecíficos en los que persiste la sospecha clínica. Se debe hacer énfasis en reducir al mínimo la cantidad de radiación administrada sin comprometer la calidad del estudio.
Ancianos
La perforación es más común en este grupo de edad porque tienen una respuesta inflamatoria reducida dando lugar a un cuadro clínico atípico. La mortalidad es mayor por la coexistencia frecuente de comorbilidades (otras enfermedades concomitantes). Por estas razones, todo dolor en el cuadrante inferior derecho en un anciano debe ser investigado agresivamente, incluyendo TC si el diagnóstico es dudoso.
Embarazadas
Es la causa más común de emergencia abdominal quirúrgica en el embarazo. La incidencia de apendicitis es similar a la población en general. Es más común durante el segundo trimestre y la perforación lo es durante el tercer trimestre.
El dolor en el cuadrante inferior derecho es el síntoma más común, incluso durante el tercer trimestre en el que ocurre desplazamiento cefálico de unos cuantos centímetros del apéndice; sin embargo, algunos casos se presentan con dolor en el cuadrante superior derecho o en el flanco derecho.
La leucocitosis (glóbulos blancos altos en sangre) pudiera ser o no por apendicitis. Normalmente, la mujer embarazada presenta un conteo de blancos 6,000 – 16,000/mm3 durante los primeros dos trimestres y se eleva hasta 20,000 – 30,000/mm3 durante la labor de parto.
Hay riesgo de aborto espontáneo (o labor de parto prematura) por la cirugía (3 – 5% por apendicectomía no perforada) o por la perforación (20% – 25% con una mortalidad materna de un 4%).
El estudio por imagen de elección es ultrasonografía con compresión gradual. Es muy precisa durante el embarazo y carece de efectos adversos en el feto. Si no es diagnóstica, se recomienda resonancia magnética siempre y cuando esté disponible; de lo contrario, tomografía computarizada: aun con riesgos por la radiación, generalmente la cantidad que se administra está por debajo del umbral de 5 rads en el cual se comienzan a observar efectos teratogénicos.
La decisión de proceder con cirugía se fundamenta en los hallazgos clínicos, estudios de imagen (si se consideraron necesarios) y criterio clínico. El retraso de una cirugía por más de 24 horas aumenta los riesgos de perforación
Inmunocomprometidos
Son los pacientes que sufren de cáncer, SIDA o están siendo tratados con corticosteroides. El cuadro clínico de una apendicitis aguda pudiera estar modificado. El síntoma cardinal es dolor abdominal, pero el diagnóstico diferencial es muy amplio (p. ej., hepatitis, pancreatitis por medicamentos o citomegalovirus, infecciones intraabdominales oportunistas, malignidades secundarias como linfoma o sarcoma de Kaposi,…), lo que suele retrasar el diagnóstico y, en consecuencia, aumentar la incidencia de perforación.
¿Cómo se trata la apendicitis aguda? ¿Es necesario operar siempre?
El tratamiento es apendicectomía de urgencia (dentro de algunas horas) una vez hecho el diagnóstico de apendicitis aguda. El objetivo es evitar la perforación; sin embargo, cuando ésta ocurre, la mayoría de las veces está presente al momento de presentación del paciente. Por otra parte, decisiones agresivas de indicar la cirugía originan un número mayor de apendicectomías negativas.
El hallazgo por tomografía computarizada de un apendicolito asintomático no es indicación de apendicectomía: no es patognomónico de apendicitis.
La preparación preoperatoria incluye: (a) Rehidratación y corrección de cualquier déficit electrolíticos si es necesario; y (b) Uso de antibióticos IV profilácticamente (preventivamente): reduce la incidencia de infección de herida y absceso intraabdominal posoperatorios. La flora del apéndice se parece a la del colon: incluye aeróbicos gramnegativos (princ., E. coli) y anaerobios (Bacteroides spp.). Basta una sola dosis preoperatoria en casos de apendicitis no perforada, pero si hay perforación, el uso se extiende cuando menos durante 5 días.
Abordaje
Apendicectomía abierta versus laparoscópica
En general, la apendicectomía abierta: se practica en menor tiempo, desarrolla menos abscesos intra-abdominales y menos costos de hospitalización. Por el contrario, la apendicectomía laparoscópica: menos dolor posoperatorio, menor tiempo de estancia hospitalaria, menos infección de herida y regreso más rápido a sus labores. En pocas palabras, si ambas opciones están disponibles, se prefiere la vía laparoscópica.
La apendicectomía laparoscópica se prefiere en casos de diagnóstico incierto -particularmente en mujeres en edad reproductiva, obesos –mejor exposición– y ancianos –estancia más corta, mayor proporción de alta hacia la casa y menos complicaciones si no está perforada y mortalidad similar si lo está–.
Apendicitis abierta
Incisión transversa (Rocky-Davis) u oblicua (McBurney) centralizada sobre el punto de McBurney. Una vez extirpada el apéndice, el muñón resultante puede ser invaginado o no (no hay diferencias entre ambas opciones en cuanto a incidencia de adherencias o de infecciones).
Apendicitis laparoscópica
Utiliza tres puertos: umbilical, suprapúbico y cuadrante inferior izquierdo (esta última localización puede variar).
Apendicitis perforada: incipiente, flemón, absceso o peritonitis difusa.
Incipiente
Se procede igual que en las no perforadas, pues apenas se encuentra líquido abdominal turbio y, ocasionalmente, algunos exudados. Debe irrigarse profusamente el área.
Flemón / Absceso
El flemón o el absceso periapendicular se presentan como masa. Idealmente, deben evaluarse con una TC para confirmar o descartar la presencia de un absceso; si no lo hay, se denomina flemón.
En casos de flemón, la cirugía pudiera resultar difícil por la presencia de adherencias densas e inflamación, predisponiendo a enterotomía (perforación de intestino) accidental, formación de fístula enterocutánea (salida de contenido apendicular a través de la herida), absceso (colección de pus) intraabdominal posoperatorio,… Por estas razones, una opción muy recomendable es tratarlo conservadoramente con hidratación, antibióticos IV y vigilancia estrecha difiriendo la apendicectomía de intervalo. Por el contrario, si el paciente presenta evidencias de falla al tratamiento (obstrucción intestinal, sepsis, dolor persistente, fiebre o leucocitosis), debe ser sometido a apendicectomía urgente.
El absceso puede ser drenado dirigido por TC o por US o por vía abierta abdominal extraperitoneal (absceso en CID) o transrectal (pélvico). Se difiere la apendicectomía de intervalo.
Peritonitis difusa
El cuadro clínico es el de un síndrome peritoneal agudo (dolor abdominal generalizado con sensibilidad y rigidez muscular a la palpación). Hay diseminación generalizada de pus y material fecal. Si el abordaje es abierto, la incisión de elección es una mediana infraumbilical. En caso de que el diagnóstico se haga durante la cirugía, la incisión puede extenderse medialmente o se practicaría una segunda incisión (mediana). La conducta corresponde al de una peritonitis: lavado peritoneal generalizado. El apéndice es extirpado.
Apéndice normal
Es el hallazgo de un apéndice sin patología durante una cirugía con el diagnóstico preoperatorio de apendicitis aguda. Ocurre en un 15% de los casos, siendo mayor en niños, mujeres en edad reproductiva y ancianos. Lo ideal sería evitar esta situación pues la cirugía implica posible morbilidad y costos.
Ante el hallazgo de un apéndice normal, ésta debe ser extirpada porque: (a) Descarta apendicitis entre los diagnósticos diferenciales si eventualmente ocurren nuevos episodios de dolor abdominal; y (b) Puede haber apendicitis aun con apéndice aparentemente normal. Previamente, debe extenderse la exploración en busca de otras patologías, particularmente el íleon (enfermedad de Crohn, diverticulitis de Meckel,…) y los genitales internos (ovarios, trompas, útero) en la mujer.
Dos situaciones a considerar: (a) La existencia de una cicatriz previa en los cuadrantes inferiores del abdomen no descarta la posibilidad de que el apéndice no haya sido extirpada; y (b) Algunas apendicectomías practicadas erróneamente de manera parcial recurren el ataque en el segmento remanente.
Apendicectomía incidental
Es la extirpación del apéndice aparentemente normal durante una cirugía practicada por otros motivos. El escenario usual es una cirugía ginecológica. Ha sido muy controversial: prevención de morbimortalidad ante una eventual apendicitis versus morbilidad adicional (mínima) y probabilidades (es muy rara a partir de los 35 años). Sería más útil en la población pediátrica y adolescente y, quizás, en los adultos jóvenes. La decisión final depende del criterio del cirujano, preferentemente documentada en el consentimiento informado.
Apendicectomía de intervalo
Es la extirpación del apéndice aproximadamente 6 semanas después que la inflamación haya cedido. Es controversial con proponentes a favor y otros en contra. En general, se recomienda para evitar apendicitis recurrente y la posibilidad de otra patología como lo sería un cáncer de ciego. En individuos mayores de 50 años de edad es recomendable practicar una colonoscopía antes del procedimiento.
Complicaciones posoperatorias
Infección
La infección es la complicación posoperatoria más común: herida quirúrgica o intraabdominal.
La infección de la herida quirúrgica se trata abriendo la piel y el tejido celular subcutáneo con empacamiento de gasas, que son cambiadas 1 – 2 veces por día. El cierre del defecto es por segunda intención. Raras veces requiere uso de antibióticos sistémicos.
El absceso intra-abdominal generalmente se trata con drenaje percutáneo o transrectal dirigido por imagen (TC o US) o quirúrgico utilizando las vías extraperitoneal (preferiblemente) o transperitoneal. Se utilizan antibióticos IV. Los drenajes son retirados gradualmente.
Fístula fecal (salida de contenido apendicular a través de la herida quirúrgica)
Puede aparecer después del drenaje simple (sin apendicectomía) de un absceso periapendicular. Es rara. Suele cerrar espontáneamente con drenaje del área periapendicular.
Obstrucción intestinal (impedimento del paso de los alimentos a través de los intestinos: crecimiento del abdomen, dolor abdominal intermitente y ausencia de gases por el ano)
Puede presentarse en casos de apendicitis aguda perforada contenida (un asa se adhiere y angula como parte de la respuesta del huésped) o con peritonitis difusa (mismo mecanismo que el anterior, solo que requiere alto índice de sospecha porque puede corresponder a íleo paralítico prolongado; de hecho, cuando esto último sucede es obligatorio descartar una causa mecánica).
Pileflebitis (extensión de la infección hasta el hígado a través de la vena porta)
Es una complicación muy rara en esta era moderna de los antibióticos. Se sospecharía si se presentara fiebre y alteraciones de las pruebas de función hepática.
Tumores del apéndice
Los tumores del apéndice son extremadamente raros: 1% de los especímenes de apendicectomía y 0.5% de las neoplasias del tubo digestivo. Los más frecuentes son tumores neuroendocrinos (carcinoides), seguidos de las neoplasias mucinosas. Otros: adenocarcinoma, metástasis, benignos (neurofibromas, leiomiomas, adenomas vellosos,…), malignos muy raros (linfoma, tumores del estroma, sarcoma de Kaposi,…).

Suelen descubrirse durante una apendicectomía por apendicitis aguda –que pudo haber sido causada por el tumor. Otras presentaciones incluyen masa palpable, intususcepción, síntomas urológicos o el hallazgo de una masa incidental por imagen o durante una cirugía.
Tumores neuroendocrinos (carcinoides)



Neoplasias mucinosas (mucoceles)

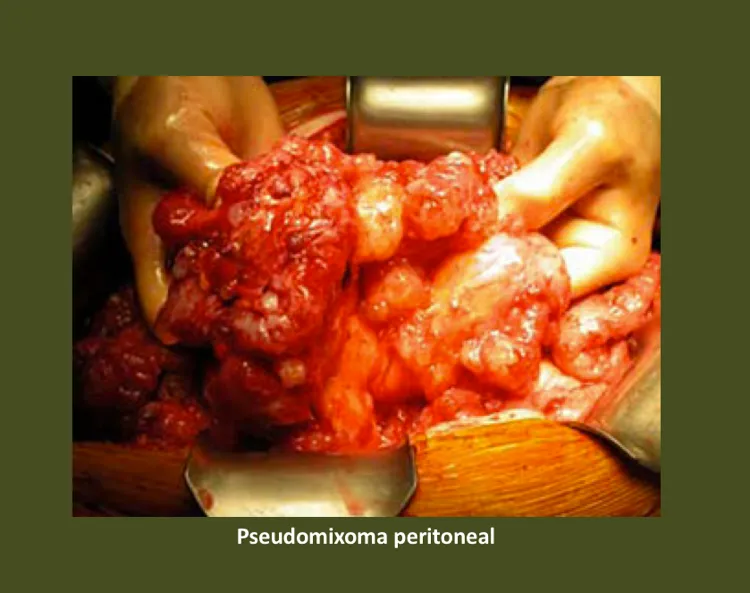

Adenocarcinoma



