Cirugía de la mama (senos)
Los senos o mamas –en medicina nos gusta más este último término- son dos estructuras prominentes que ocupan la parte delantera en el pecho de la mujer, constituyendo un símbolo de feminidad, sexualidad y maternidad. Encantan y preocupan. No son raras las molestias relacionadas con las mamas. Contrario a la creencia popular, la mayoría de las veces, estas molestias corresponden a situaciones benignas. Sin embargo, el temor al cáncer despierta cautela. Válida y retributiva, porque cuando el cáncer de mama es detectado a tiempo, las posibilidades de curación son muy altas.
Como mujer, es conveniente estar debidamente informada de todo lo concerniente al tema de las mamas, tanto en la salud como en la enfermedad, y poder contar con un médico que te sirva de apoyo y guía para la prevención y el tratamiento de los diferentes problemas que pudieran afectarlas.
¿Qué son las mamas?
Las mamas son dos estructuras que están localizadas entre la piel y el músculo pectoral (que es el más superficial del pecho). Está formada por glándulas, grasa y tejido de sostén. Las glándulas, parecidas a pequeños racimos de uvas, poseen unos conductos que se van uniendo con las de las glándulas vecinas hasta formar unos 15 a 20 conductos que desembocan en el pezón. La grasa está diseminada por toda la mama y es la que le da forma. El tejido de sostén consiste en fibras que mantienen fija a la mama tanto a la piel como al músculo.
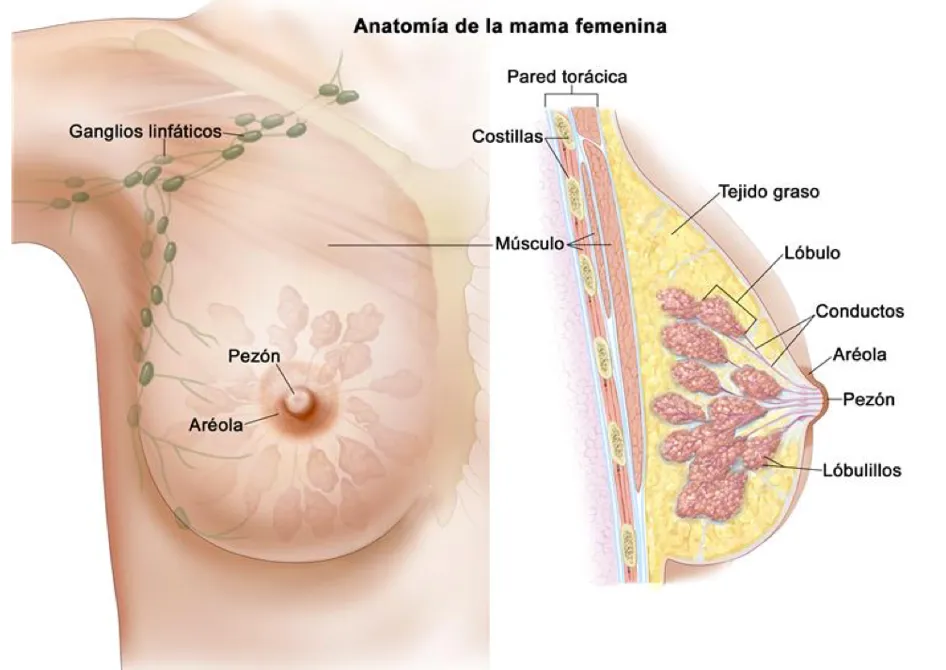
Cuando la mujer da a luz, las glándulas aumentan de tamaño y forman leche que bebe el niño al succionar los pezones. Una vez que cesa la lactancia, las glándulas recuperan el tamaño anterior al embarazo.
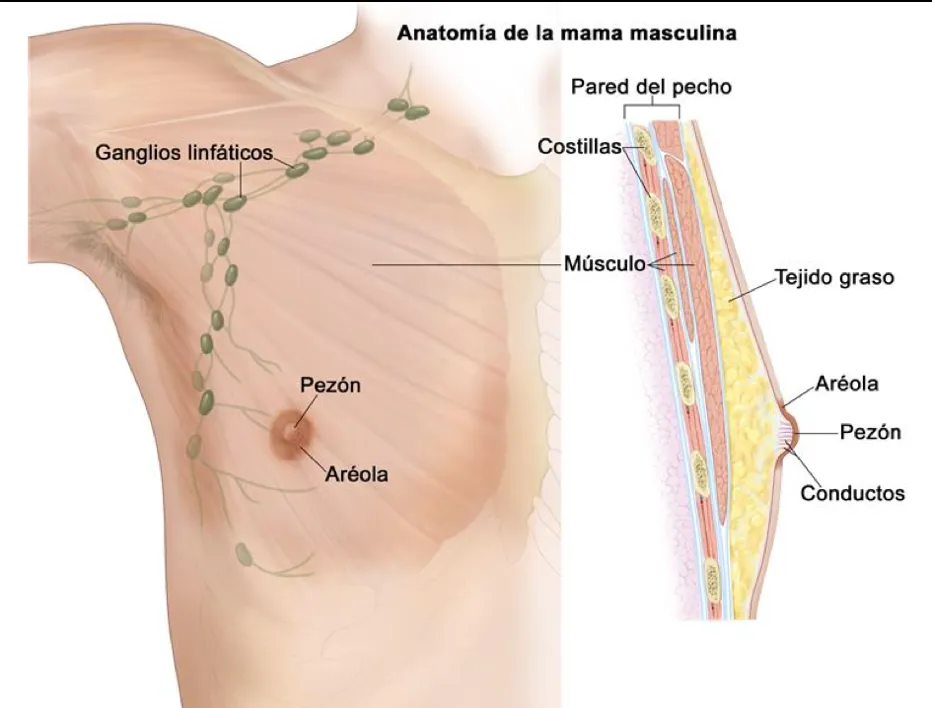
Es importante que sepas que también el hombre tiene mamas, solo que rudimentarias; sin embargo, el hombre también puede padecer de cáncer de mama: uno por cada 100 mujeres afectadas.
¿La única función de las mamas es dar leche?
Así es. Sin embargo, las mamas no permanecen “dormidas” mientras no están lactando. Al igual que el útero (matriz), que se prepara cada mes para anidar un óvulo fecundado e iniciar el embarazo, las mamas siguen un ciclo paralelo. Por eso, no es raro que la mujer durante su época reproductiva (15 a 40 años de edad) y hasta la menopausia (50 a 55 años de edad) sienta cambios en sus mamas durante el ciclo menstrual, percibiendo un agrandamiento premenstrual (días antes de la menstruación) seguido de una involución post-menstrual.
¿Cada vez que la mujer siente una molestia en sus senos corresponde a una enfermedad?
No. Las molestias en la mama se relacionan con trastornos benignos la mayoría de las veces, relacionados con procesos normales de la vida reproductiva. Hay un espectro que va de lo normal a la aberración, y, ocasionalmente, a la enfermedad. Es decir, muchas veces las molestias corresponden a situaciones normales, otras veces a trastornos que se apartan un poco de lo normal pero sin llegar a la enfermedad (aberración) y otras a una verdadera enfermedad.
¿Podría decirme cuáles son las condiciones benignas más comunes en la mujer?
Conviene explicarlas por etapas en la vida y describirlas según el espectro normal-aberración-enfermedad.
Período reproductivo temprano (15 a 25 años de edad)
Cuando la mujer presenta su primera menstruación (menarquia) sus mamas son muy rudimentarias: apenas algunos conductos y algo de tejido fibroso denso sin llegar a glándulas. Durante este período, las mamas experimentan un completo desarrollo: aparecen y crecen los racimos de glándulas, aumenta el tejido entre las glándulas y el pezón se proyecta hacia fuera. Si uno de los racimos de glándulas se desarrolla más que los otros (aberración), se forma un tumor parecido a un cajuil denominado fibroadenoma, generalmente no mayor de 3 cm. Se siente una bolita que se mueve cuando es palpado. Raras veces alcanza tamaños mayores de 5 cm (enfermedad) y se llama fibroadenoma gigante de la adolescencia. Estos tumores son benignos y no predisponen a cáncer. Lo recomendable es extirparlos.

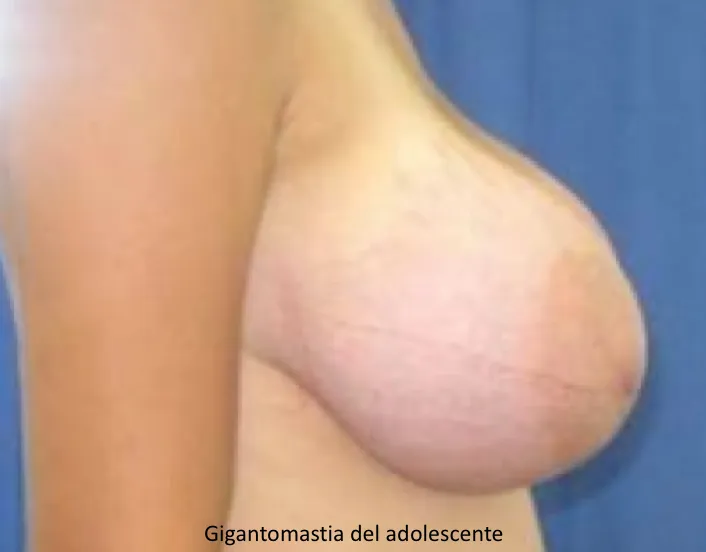
Por otro lado, cuando es el tejido entre las glándulas (estroma) el que se desarrolla por encima de lo normal (aberración), las mamas aumentan de tamaño (hipertrofia del adolescente o juvenil), pudiendo alcanzar dimensiones muy grandes (enfermedad) denominándose gigantomastia (giganto – exageradamente grande / mast – mama).
Período reproductivo maduro (25 a 40 años de edad)
Las mamas alcanzan su plenitud. Las glándulas están completamente desarrolladas y experimentan cambios relacionadas con el ciclo menstrual, el embarazo o la lactancia. El tejido entre las glándulas está compuesto de grasa y fibra.
No es raro que la mujer se queje de mastalgia (mast – mama / algia – dolor), que puede ser cíclica guardando relación con el ciclo menstrual (aberración). Típicamente, el dolor aumenta antes de la menstruación y desaparece gradualmente luego de la misma. Asimismo, se pueden sentir pequeños bultos en las mamas (nodularidad), que es otra aberración y que antiguamente se le denominaba incorrectamente displasia mamaria o enfermedad fibroquística de la mama. Cuando el dolor de mama es muy molestoso y se prolonga durante semanas o meses, es útil llevar un registro diario del dolor:

Al revisar este diario, el médico establecerá el patrón del dolor de mama: cíclico o no cíclico. Es raro que la mastalgia sea la manifestación de un cáncer.
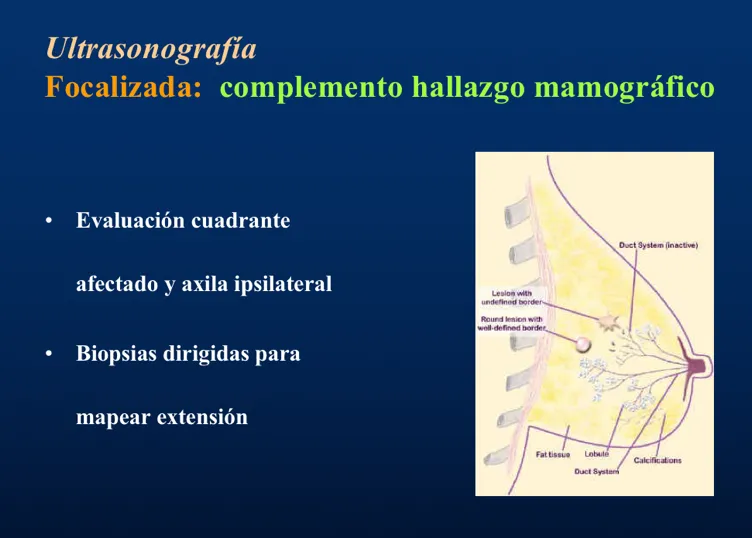
Hay casos en los que la nodularidad es única y prominente (nodularidad focal), que suele ser benigna y es la causa más frecuente de tumor en la mama a cualquier edad. No obstante, ante cualquier masa en la mama, el médico determina la naturaleza benigna o maligna de la misma mediante el examen físico, estudios de imagen (ultrasonografía o mamografía) y biopsia.
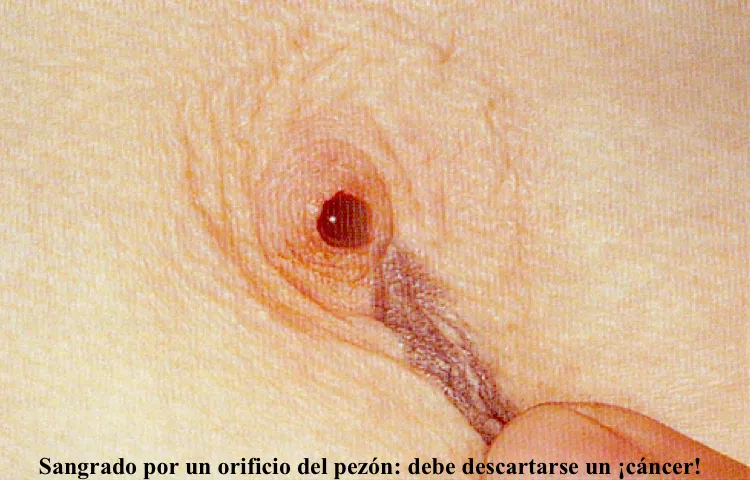
Se pueden formar dentro de los conductos de la mama unos pequeños tumores benignos, los papilomas, que pueden causar sangrado por un orificio de uno de los pezones. No obstante, cualquier sangrado por el pezón debe ser cuidadosamente investigado para descartar un cáncer.
Involución (35 – 55 años de edad)
Durante este período, las mamas experimentan un proceso de reducción de glándulas y de estroma. Pueden aparecer los quistes, llenos de líquidos de diferentes colores, con un tamaño que va desde pocos milímetros hasta varios centímetros. Es la aberración más común de este período. La mayoría es benigno y solo cuando contienen sangre es que pudieran asociarse con un cáncer (1 – 3% de todos los quistes). El tratamiento es aspiración con una aguja.

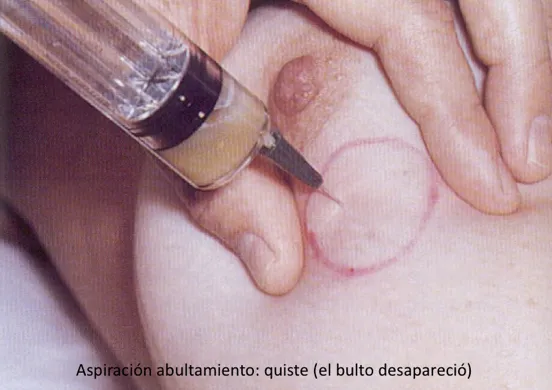

Otra aberración de este período es la ectasia ductal/mastitis periductal, en la cual los conductos que están detrás del pezón se dilatan y el tejido que está alrededor de ellos se inflama, produciendo salida de un material cremoso o sangre a través de varios orificios de ambos pezones. Puede convertirse en enfermedad cuando se infecta: hay inflamación, enrojecimiento y calor detrás de todo el pezón y, en ocasiones, puede desarrollar pus o abrir a la piel por un orificio (fístula).

¿Qué me puede decir de las infecciones de los senos?
Las infecciones de los senos, que es causada por invasión de bacterias, pueden ocurrir en diferentes épocas de la vida. La infección neonatal (en el recién nacido) se presenta durante las primeras semanas de vida. La infección láctea (durante la lactancia) sucede durante las primeras 6 semanas de lactancia o con el destete. La infección no láctea puede ocurrir alrededor del pezón (periareolar) y ser debida a ectasia ductal/mastitis periductal; por lo general, afecta a mujeres jóvenes (promedio: 32 años de edad). Otras infecciones no lácteas se presentan en la periferia de la mama y obedecen enfermedades subyacentes que padece la mujer (por ejemplo, diabetes mellitus, artritis reumatoidea,…).

¿Cómo puede el médico estar seguro de la naturaleza benigna o maligna de un bulto en la mama?
Muchas de las molestias que aquejan los senos no despiertan dudas acerca de su benignidad. Otras, sin embargo, deben ser evaluadas directamente para descartar o confirmar malignidad o porque se plantea dar un tratamiento específico.
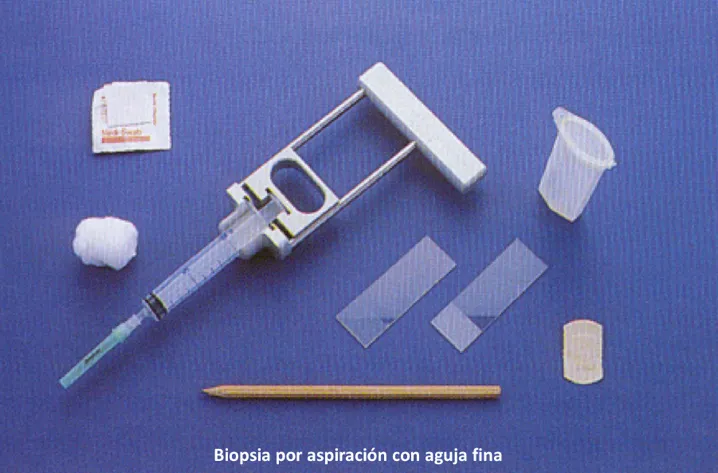
Cuando se requiere hacer un diagnóstico se obtiene una muestra de la lesión (biopsia). Una forma muy sencilla y de gran utilidad es la biopsia por aguja, que consiste en la introducción de una aguja fina dentro de la lesión para obtener células. El material aspirado es esparcido sobre una placa de vidrio para que un patólogo proceda con su lectura e interpretación. El resultado indica células benignas, malignas o indiferenciadas.
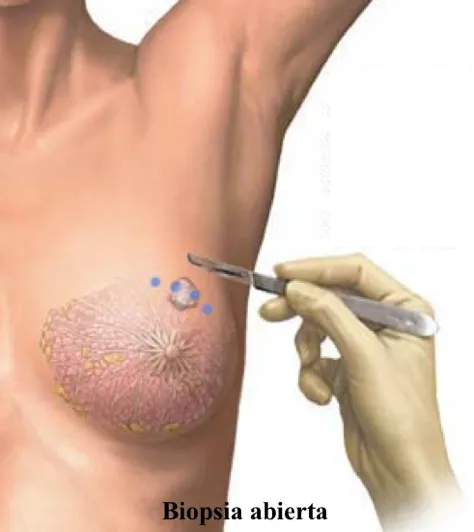
La manera más utilizada para hacer biopsias es mediante la obtención de toda la lesión o parte de ella. Así, el patólogo puede analizar toda la estructura del tumor. Reportará si es benigna o maligna, si se limita a una sola capa de tejido o invade una o más capas. Este tipo de biopsias puede ser en cilindro (a través de una aguja gruesa) o abierta (el cirujano crea una herida –incisión- para llegar hasta la lesión y extirpar parte –biopsia incisional– o toda la lesión –biopsia excisional-).
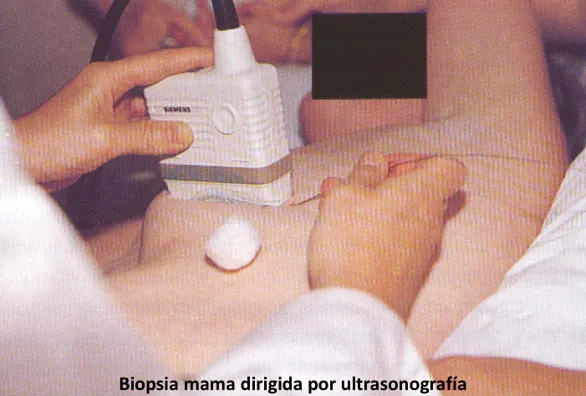
Cuando la lesión a investigar no es palpable, sino que se descubrió por estudios por imágenes (por ejemplo, mamografía o ultrasonografía), la biopsia se obtiene dirigida por uno de estos estudios. Por ejemplo, una lesión detectada por ultrasonografía puede ser biopsiada mediante una aguja que es dirigida hacia el tumor por la misma ultrasonografía.
¿Qué es el cáncer de mama?
Es un tumor que inicia en los conductos de la mama y que crece sin control. En sus inicios es tan pequeño que no puede palparse. De no tratarse continúa creciendo progresivamente, a la vez que puede diseminarse siguiendo la vía de los ganglios linfáticos, principalmente hacia los de la axila, y luego por la sangre enviando células que se siembran y crecen como tumores hijos (metástasis) con mayor frecuencia en pulmones, hígado, huesos y cerebro.
¿Cuán común es el cáncer de mama?
En la mujer, es el cáncer más frecuente (excluyendo los de piel) y es la segunda causa de muerte por cáncer (después del de pulmón). La mujer está a riesgo de padecerlo durante toda la vida y es mayor en la medida que aumenta de edad. Es más común a partir de los 40 años de edad; promedio: 61 años de edad. Uno de cada cien cánceres (1%) de mama ocurre en el hombre.
¿Todas las mujeres tienen el mismo riesgo de contraerlo?
No. Algunas tienen mayores probabilidades que otras de padecerlo. En general, los principales factores de riesgo son:
- Ser mujer
- Edad mayor
- Historia de cáncer en un familiar, principalmente pariente de primer grado (mamá o hermana), premenopáusica –más si ocurrió en las dos mamas-, y postmenopáusica en ambos senos.
- Primera menstruación antes de los 12 años de edad o última menstruación después de los 55 años de edad.
- Primer embarazo después de los 35 años o nunca haber dado a luz.
¿El cáncer de mama puede ser hereditario o genético?
Sí. Ocurre en un 5 a 10% de todos los cánceres de mama. Se debe a un cambio de un gen (mutación) con predisposición a este tipo de cáncer (genético) que es transmitida a las descendencias (hereditario).
Debe sospecharse un cáncer hereditario si:
- Familiar directo (madre o hermana) con cáncer de mama antes de los 40 años de edad.
- Dos familiares cercanos (tías o primas) con cáncer de mama o de ovario diagnosticados antes de los 60 años de edad.
- Tres familiares cercanos (tías o primas) con cáncer de mama o de ovario diagnosticados a cualquier edad.
- Familiar directo con cáncer en ambas mamas.
- Familiar masculino directo con cáncer de mama.
¿Cómo se puede detectar tempranamente el cáncer de mama?
Mediante el programa de detección temprana (precoz), diseñado para evaluar mujeres sin molestias en los senos con el fin de detectar un cáncer de mama no sospechado, que tiene tres componentes: el autoexamen, el examen físico y la mamografía.
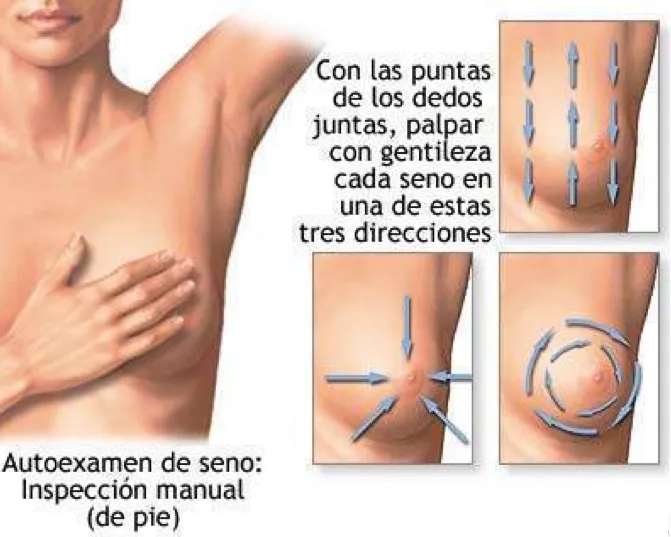
El autoexamen de la mama es realizado por la misma mujer, cada mes a partir de los 20 años mientras vida tenga. Mientras la mujer ve menstruación, el examen se practica a los 7 a 10 días después del inicio de la misma. Durante este examen, la mujer observa, frente al espejo, los senos, las axilas y por debajo y por encima de la clavícula. En esa misma secuencia procede con la palpación, primero de pies y luego recostada, utilizando los dedos de la mano opuesta contra las costillas y haciendo movimientos suaves circulares, de arriba-abajo y viceversa y hacia el pezón. Dos aspectos dominan este examen: (a) Simetría.- Lo que se siente en una mama debe ser similar o muy parecido al lado correspondiente en la otra mama; y (b) No dominancia.- Si percibe “bultos”, todos deben ser parecidos, no importa si de tamaño diferente. Lo anormal sería el bulto “dominante”, algo así como si al introducir la mano dentro de un saco lleno de canicas nos diéramos cuenta de la existencia de una piedra.
El examen físico es practicado por el médico, cada 2 a 3 años entre los 20 y 40 años de edad y cada año a partir de esta última edad.
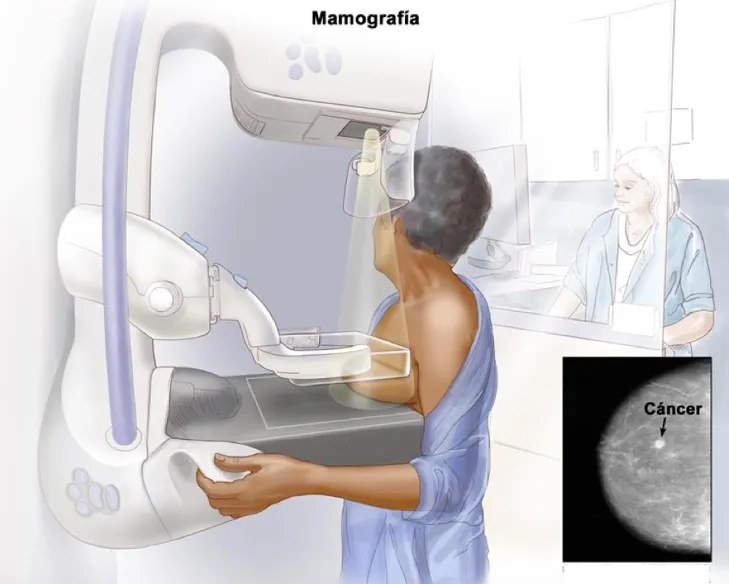
La mamografía se practica cada año a partir de los 40 años de edad mientras vida tenga la mujer, aunque muchos expertos la recomiendan cada 2 años entre los 40 y 50 años de edad, cada año entre los 50 y 70 años de edad, y cada año después de los 70 años si goza de buena salud. Cada estudio debe ser conservado para fines de posibles comparaciones. Salvo razones muy excepcionales, no debe realizarse antes de los 40 años de edad porque su sensibilidad para detectar cáncer de mama es muy baja. Para esas mujeres, si la situación lo requiere, se utiliza ultrasonografía (no se ha demostrado que reduce la mortalidad por cáncer de mama) o la resonancia magnética (estudio limitado por la disponibilidad y los altos costos). Las mamografías son cuidadosamente interpretadas en busca de signos sugestivos de cáncer: sombra (densidad), cierto tipo de microcalcificaciones (por ejemplo, heterogéneas, agrupadas y con disposición lineal), distorsiones dentro de la mama (distorsión arquitectónica) o aparición de una nueva sombra (no existente en el estudio anterior).
¿Cómo se diagnostica el cáncer de mama?
Varios motivos conducen a la paciente hacia el médico: algún hallazgo anormal durante el programa de detección precoz, un bulto o pelota, secreción sanguinolenta por el pezón, etc. El diagnóstico se establece mediante biopsia. Si es una pelota o bulto (masa) palpable, se tomará una biopsia con una aguja o a través de una herida, extirpando parte o toda la lesión. Si no se palpa, se procederá a una biopsia dirigida por un estudio por imagen (ultrasonografía, mamografía o resonancia magnética). En resumen, el tipo de biopsia dependerá de si es palpable o no, y, si no lo es, si es visible o no por ultrasonografía:

Una vez diagnosticado el cáncer de mama, ¿cuál es el siguiente paso a dar?
Debe establecerse cuán avanzado está. Lo primero es evaluar el tumor propiamente: su tamaño, si es móvil o está fijo a la piel o a los músculos. Luego, evaluar la axila para determinar si los ganglios linfáticos de esa zona están afectados o no, y si lo están, cuántos en total. Por último determinar si el tumor se ha extendido o no a otros órganos (metástasis), siendo los más frecuentes pulmones, hígado, huesos y cerebro.
Para todas estas determinaciones se requieren estudios especiales. El tumor se evalúa con el examen físico, mamografía y ultrasonografía; algunas veces con resonancia magnética.
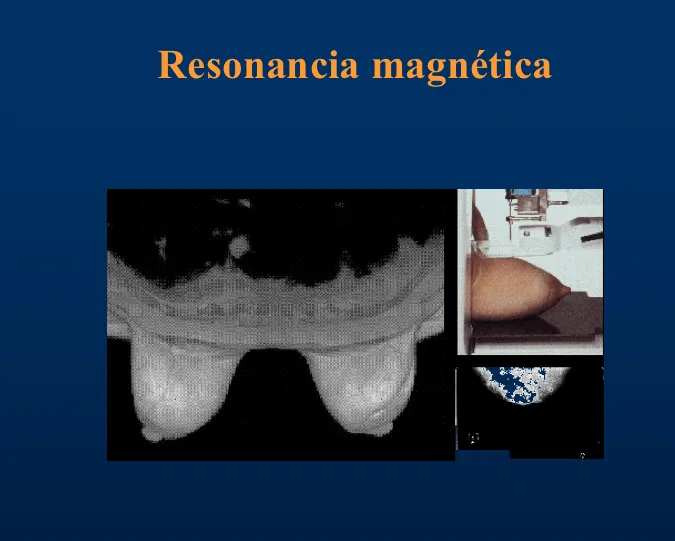
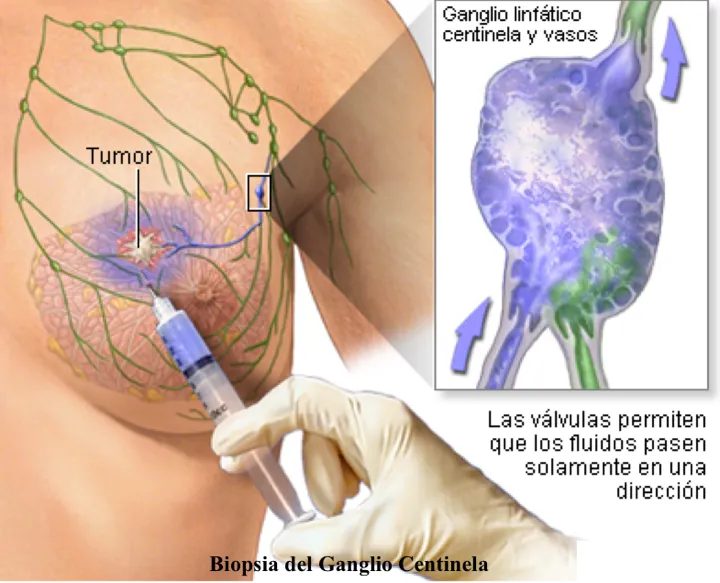
La axila mediante palpación primero, pero es muy imprecisa (un ganglio palpable puede no tener tumor, y viceversa, una axila sin ganglios palpables puede tener ganglios afectados). Los métodos más utilizados en la actualidad son la identificación del ganglio centinela, que consiste (1) en la extracción del principal ganglio previa identificación (con colorante especial -azul de disusulfán o de metileno- y un material radiactivo inyectados alrededor del tumor o debajo del complejo aréola-pezón) y posterior análisis minucioso del ganglio centinela por un patólogo, o (2) la obtención de la mayoría de los ganglios durante la cirugía principal (disección axilar). En la actualidad, se procede de la manera siguiente: si no se palpan ganglios, se identifica el ganglio centinela; si es negativo, se consideran negativos el resto de los ganglios, pero si es positivo, se procede con la disección (vaciamiento) axilar.
La detección de metástasis se realiza mediante la combinación de pruebas de laboratorio con estudios de imágenes. Por ejemplo, para el hígado se ordena tomografía computarizada si las pruebas hepáticas están anormales (transaminasas, fosfatasa alcalina,…) y para el pulmón se toma rutinariamente una radiografía de tórax. Otras pruebas que se consideran son tomografía computarizada de tórax-abdomen-pelvis, gammagrafía ósea y tomografía por emisión de positrones (PET-scan) -esta última si se desea rastrear todo el cuerpo en busca de metástasis.
Con los hallazgos obtenidos a través de los estudios anteriores, se clasifica el tumor en uno de cuatro estadios o etapas, que crea grupos de pacientes con pronósticos similares, permitiendo planificar el tratamiento:
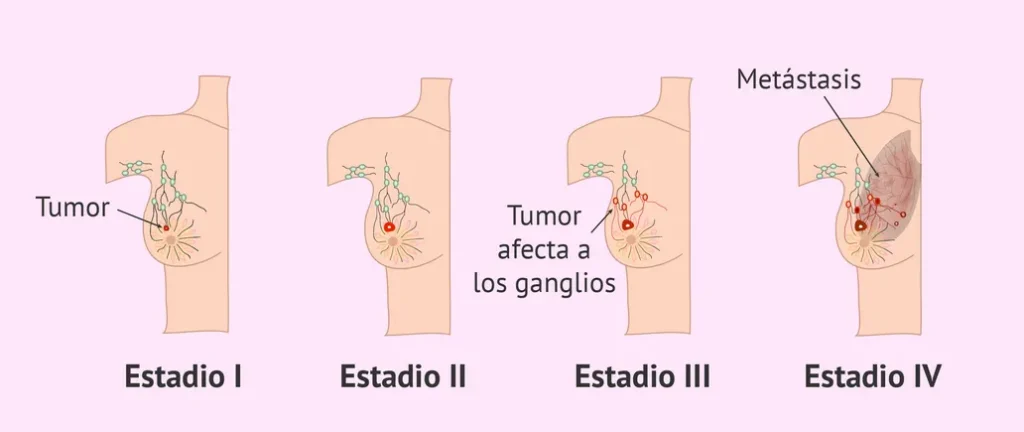
En forma simplificada, según el estadio, tenemos 3 grupos: (a) In situ, cuando el tumor apenas comienza y no ha invadido la primera capa de células; (b) Invasivo temprano, cuando el tumor es menor de 5 centímetros de diámetro, no está fijo a la piel o a los músculos, con o sin afección de ganglios axilares y ausencia de metástasis; y (c) Invasivo tardío, cuando el tumor se ha fijado a piel o a músculos o ha dado metástasis.
¿Cuál es el tratamiento del cáncer de mama?
Como el cáncer de mama afecta a la mama propiamente, a la axila y a otros órganos, en ese mismo orden se clasifican las diferentes formas de tratamiento que se combinan según el estadio. Así, cuando nos referimos a la mama propiamente hablamos de tratamiento local, a la axila de tratamiento regional y al resto del cuerpo de tratamiento sistémico.
La mama y la axila se consideran juntas a la hora de planificar el tratamiento. Por tanto, nos referimos a un tratamiento loco-regional. Para eso se dispone de cirugía con o sin radioterapia. Para el tratamiento sistémico se utilizan hormonas (hormonoterapia) y medicamentos (quimioterapia).
La selección del tratamiento dependerá del estadio y del resultado de pruebas especiales que se determinan de la biopsia del tumor (receptores hormonales -estrógeno y progesterona- y marcadores tumorales -ejemplo, el HER2/neu). En todos se tendrá en cuenta las diferentes opciones de tratamiento loco-regional o sistémico. Generalmente, la paciente recibe más de un tipo de tratamiento con distintas secuencias; por ejemplo, en estadio temprano, la mayoría es sometida a cirugía primero y luego a tratamiento adyuvante. La decisión, que se toma multidisciplinariamente (varios especialistas: cirujano, oncólogo y radioterapeuta), considerará beneficios y riesgos.
¿Qué me puede decir de la cirugía para el cáncer de mama?
La cirugía estándar es la mastectomía radical modificada: extirpación completa de toda la mama (mast – mama / ectomía – extirpación), de los ganglios axilares (radical – ganglios de la región, en el caso de la mama se refiere a la axila) con preservación del músculo pectoral mayor (modificada –pues la cirugía clásica incluía extirpación de este músculo).
Desde los años 70s, numerosos estudios han demostrado que en estadios in situ e invasivo temprano, la extensión de la cirugía no afecta la sobrevida (expectativas de vida por la enfermedad), por lo que se han introducido cirugías más conservadoras (no mutilantes), que, al preservar el complejo aréola-pezón y parte de la mama, producen efectos cosméticos superiores a la cirugía estándar. Así, se han desarrollado dos cirugías: la excisión local amplia (extirpación completa del tumor con tejido sano a su alrededor demostrado por el estudio microscópico) y la cuadrantectomía (extirpación de un cuarto de la mama, como si fuera un pedazo de pastel, que incluye piel, mama y la capa que cubre el músculo). La porción de mama que queda se “esteriliza” con radioterapia. Los ganglios axilares se obtienen a través de una herida diferente sobre la axila (disección axilar). Esta parte de la cirugía puede ser sustituida, como dijimos antes, por la biopsia del ganglio centinela.
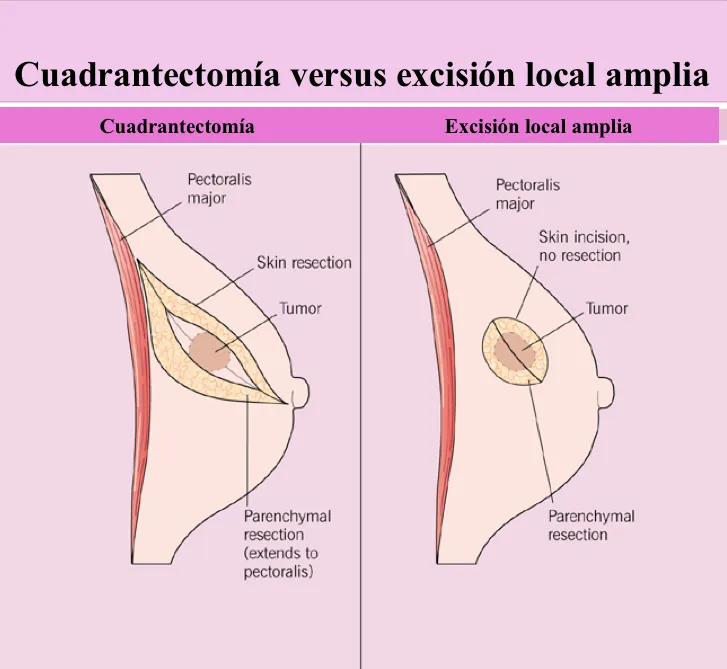


Un requisito importante para llevar a cabo cirugía conservadora es que exista una buena proporción entre la porción de mama extirpada con la residual para que no se produzca una deformación que eche a perder los resultados cosméticos deseables. Actualmente, para aumentar la proporción de mujeres que se beneficiarían de una cirugía conservadora, se combinan esta cirugía con técnicas de cirugía plástica (cirugía oncoplástica de la mama: onco – cáncer / plástica – reconstrucción).

La cirugía se considera en los estadios in situ y en los invasivos tempranos. En el caso de los invasivos tardíos, sobre todo si es porque el tumor ha invadido piel o músculos y no hay metástasis, primero se da quimioterapia con o sin radioterapia y luego, si el tumor baja de tamaño (“se hace operable”), se procede con la cirugía.
¿Puede reconstuirse la mama después de ser extirpada?
Sí. La extirpación de la mama constituye un profundo impacto psicológico en la mujer. Sin embargo, la reconstrucción de la mama es una posibilidad con resultados cosméticos excelentes.
La mama puede ser reconstruida inmediatamente después de la cirugía o tiempo después. Si es el primer caso, la mastectomía se hace preservando piel (mastectomía preservadora de piel), es decir, extirpando solo el complejo aréola-pezón; el resto de la cirugía, que es toda la mama debajo de la piel y la extirpación de los ganglios axilares –si es que no se hizo biopsia del ganglio centinela o si se hizo y dio positiva (ver antes), se practica igual que la mastectomía radical. La mama se reconstruye a partir de piel y músculo (colgajo miocutáneo: mio – músculo / cutáneo – piel) del abdomen (músculo recto anterior) o de la espalda (músculo dorsal ancho o latissimus dorsi).
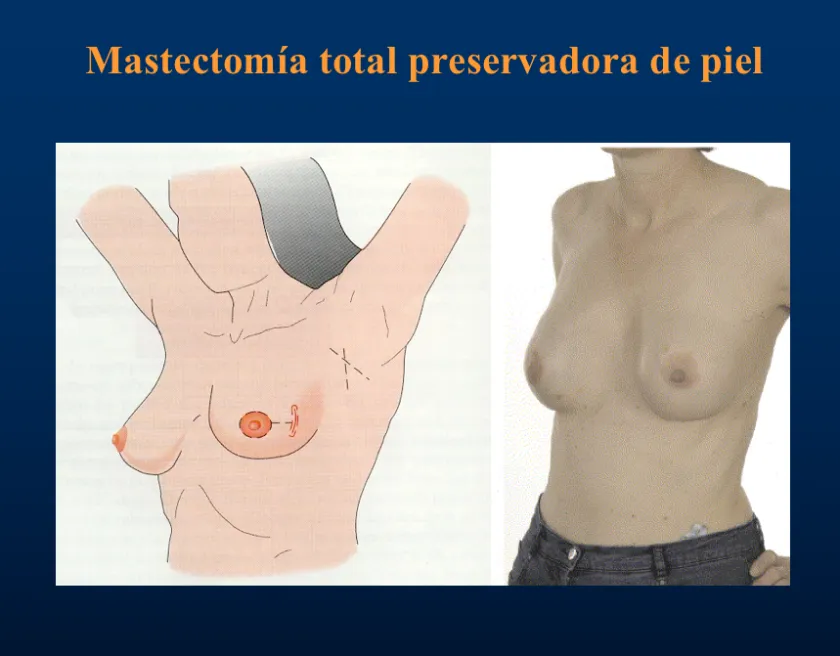
Si es tiempo después de la mastectomía, la reconstrucción puede hacerse mediante prótesis, precedida o no de un expansor tisular (una bolsa distensible con solución salina que se coloca debajo del músculo pectoral para ir estirando progresivamente la piel), o con colgajos miocutáneos.

Obviamente, la cirugía conservadora de la mama no requiere de reconstrucción. En estas situaciones, el médico debe prestar especial atención para que la cirugía conservadora provea resultados cosméticos excelentes. Si de antemano considera que este objetivo no sería posible debe proceder con la mastectomía radical modificada (o preservadora de piel, si se plantea reconstrucción inmediata).
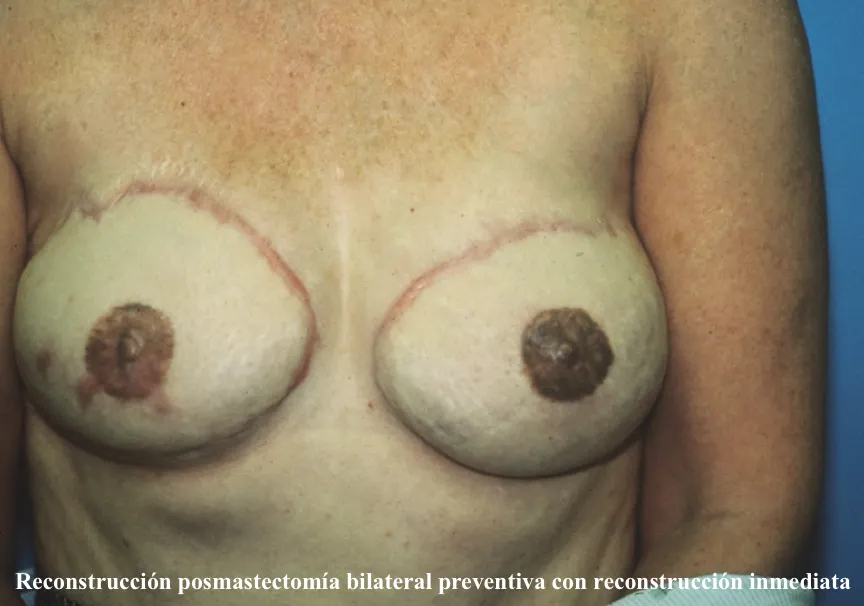
¿El cáncer de mama es prevenible?
Esta expresión se refiere a las mujeres que tienen un riesgo mayor que el promedio para desarrollar cáncer de mama, situación particular en el caso de los cánceres de origen hereditario (genético). Una vez identificado este grupo especial de mujeres existen varias opciones, desde tratamiento con hormonas hasta cirugías preventivas, como sería la extirpación total de ambas mamas con reconstrucción inmediata.
¿Y de las otras formas de tratamiento?
Es un tema muy amplio. Es parte de una decisión multidisciplinaria. El objetivo del tratamiento adicional (adyuvante) (quimioterapia y/o hormonas si receptores hormonales son positivos) varía según el estadio. En el caso de los estadios in situ e invasivo temprano, el objetivo es reducir la posibilidad de metástasis; en el invasivo tardío sin metástasis, es hacer operable el tumor; y cuando hay metástasis, la cirugía ya no es el procedimiento principal porque no hay posibilidad de curación, sino lo es el tratamiento adyuvante con la intención de prolongar la sobrevida y mejorar la calidad de vida.
La radioterapia no se utiliza como única modalidad de tratamiento, pues sus efectos guardan relación directa con la dosis empleada y, en consecuencia, los niveles de toxicidad. Esencialmente, la radioterapia se utiliza como complemento de las cirugías conservadoras de mama para “esterilizar” la mama preservada, en ciertos casos de mastectomía total para aumentar el control local de la enfermedad y en tumores avanzados (inicialmente no operables) que no han respondido a quimioterapia.
¿Algo más?
Sí, ser reiterativo. El cáncer de mama es una enfermedad potencialmente curable, posibilidades que son mayores en la medida que se detecta más tempranamente. Como toda mujer está en riesgo, todas, sin excepción, deben someterse al programa de detección precoz. Para aquéllas que tienen un riesgo mayor que el promedio de las mujeres, deben buscar asesoría especializada, pues hoy se dispone de diferentes formas de tratamiento que previenen efectivamente la aparición del cáncer de mama.


